甲状腺腺瘤(thyroid adenoma)是起源于甲状腺滤泡细胞的良性肿瘤,目前认为本病多为单克隆性,是由与甲状腺癌相似的刺激所致。好发于甲状腺功能的活动期。临床分滤泡状和乳头状实性腺瘤两种,前者多见。常为甲状腺囊内单个边界清楚的结节,有完整的包膜。大小从不足1~10cm大小。
甲状腺瘤的病因未明,可能与性别、遗传因素、射线照射、TSH过度刺激等有关。 1.性别 甲状腺瘤在女性的发病率为男性的5~6倍,提示可能性别因素与发病有关,但目前没有发现雌激素刺激肿瘤细胞生长的证据。 2.癌基因 甲状腺腺瘤中可发现癌基因c-myc的表达。腺瘤中还可发现癌基因H-ras第12、13、61密码子的活化突变和过度表达。高功能腺瘤中还可发现TSH-G蛋白腺嘌呤环化酶信号传导通路所涉及蛋白的突变,包括TSH受体跨膜功能区的胞外和跨膜段的突变和刺激型GTP结合蛋白的突变。上述发现均表明腺瘤的发病可能与癌基因有关,但上述基因突变仅见于少部分腺瘤中。 3.家族...[详细]
1.大体形态 一般为单发的圆形或椭圆形肿块,包膜完整,表面光滑,质韧,多数为直径在1.5~5cm之间的实性肿块,部分可呈囊性。切面因组织结构不同,而呈黄白色或黄褐色,有的切面较细腻,有的切面呈蜂窝状或细颗粒状,瘤体可发生坏死、纤维化、钙化成囊性变。 2.组织学 镜下观察发现,甲状腺腺瘤的组织学类型不同,可分为滤泡性腺瘤、乳头状腺瘤和不典型腺瘤,它们具有某些共同的组织学特点,又具有各自不同的病理表现。 (1)共同的组织学特点:①常为单个结节,有完整的纤维包膜。②肿瘤的组织结构与周围甲状腺组织不同。③瘤体内部结构具有相对一致性(变性所致改变除外)。④对周围组织有挤压现象...[详细]
病程缓慢,多数在数月到数年甚至时间更长,患者因稍有不适而发现或无任何症状而被发现颈部肿物。多数为单发,圆形或椭圆形,表面光滑,边界清楚,质地韧实,与周围组织无粘连,无压痛,可随吞咽上下移动。肿瘤直径一般在数厘米,巨大者少见。巨大瘤体可产生邻近器官受压征象,但不侵犯这些器官。有少数患者因瘤内出血瘤体会突然增大,伴胀痛;有些肿块会逐渐吸收而缩小;有些可发生囊性变。病史较长者,往往因钙化而使瘤体坚硬;有些可发展为功能自主性腺瘤,而引起甲状腺功能亢进。 部分甲状腺腺瘤可发生癌变,癌变率为10%~20%。具有下列情况者,应当考虑恶变的可能性:①肿瘤近期迅速增大。②瘤体活动受限或固定。③出现声...[详细]
目前没有相关内容描述。
血清T3、T4在正常范围。各项功能检查多正常。
1.B超检查 可进一步明确肿物为实性或囊性,边缘是否清楚,肿物多为单发,也可多发,为2~3枚小肿物,同侧腺叶也相应增大,实性为腺瘤。囊性为甲状腺囊肿。 2.同位素扫描 131I扫描示甲状腺为温结节,囊腺瘤可为凉结节。甲状腺核素扫描多为温结节,也可以是热结节或冷结节。 3.颈部X线摄片 若瘤体较大,正侧位片可见气管受压或移位,部分瘤体可见钙化影像。 4.甲状腺淋巴造影 显示网状结构中有圆形充盈缺损,边缘规则,周围淋巴结显影完整。
甲状腺腺瘤的诊断可参考以下要点: 1.颈前单发结节,少数亦可为多发的圆形或椭圆形结节,表面光滑、质韧,随吞咽活动,多无自觉症状。 2.甲状腺功能检查正常。 3.颈部淋巴结无肿大。 4.服用甲状腺激素3~6个月后肿块不缩小或更明显突出。
甲状腺腺瘤有癌变的可能,并可引起甲状腺功能亢进症,故应早期手术切除。手术是最有效的治疗方法,无论肿瘤大小,目前多主张做患侧腺叶切除或腺叶次全切除,而不宜行腺瘤摘除术。其原因是临床上甲状腺腺瘤和某些甲状腺癌,特别是早期甲状腺癌难以区别。另外约25%的甲状腺瘤为多发,临床上往往仅能查到较大的腺瘤,单纯腺瘤摘除会遗留小的腺瘤,日后造成复发。
甲状腺腺瘤是甲状腺常见的良性肿瘤,切除后即可治愈,无须特殊治疗及随访,预后良好,偶有复发者,可再行手术治疗。
由于甲状腺腺瘤的病因尚不清楚,目前尚无良好的预防措施,对本病的早发现、早治疗即是防止病情发展的最好措施。


 B.胎儿型腺瘤:主要由体积较小而均匀一致的小滤泡构成。滤泡可含或不含胶质。滤泡细胞较小,呈立方形,胞核染色深,其形态、大小和染色可有变异。滤泡分散于疏松水肿的结缔组织中,间质内有丰富的薄壁血管,常见出血和囊性变(图2)。
B.胎儿型腺瘤:主要由体积较小而均匀一致的小滤泡构成。滤泡可含或不含胶质。滤泡细胞较小,呈立方形,胞核染色深,其形态、大小和染色可有变异。滤泡分散于疏松水肿的结缔组织中,间质内有丰富的薄壁血管,常见出血和囊性变(图2)。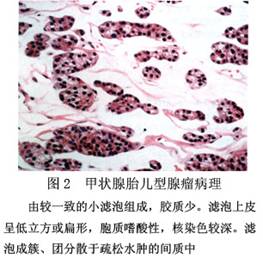 C.胶性腺瘤:又叫巨滤泡性腺瘤,最多见,瘤组织由成熟滤泡构成,其细胞形态和胶质含量皆和正常甲状腺相似。但滤泡大小悬殊,排列紧密,亦可融合成囊(图3)。
C.胶性腺瘤:又叫巨滤泡性腺瘤,最多见,瘤组织由成熟滤泡构成,其细胞形态和胶质含量皆和正常甲状腺相似。但滤泡大小悬殊,排列紧密,亦可融合成囊(图3)。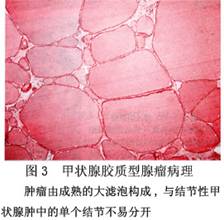 D.单纯性腺瘤:滤泡形态和胶质含量与正常甲状腺相似。但滤泡排列较紧密,呈多角形,间质很少(图4)。
D.单纯性腺瘤:滤泡形态和胶质含量与正常甲状腺相似。但滤泡排列较紧密,呈多角形,间质很少(图4)。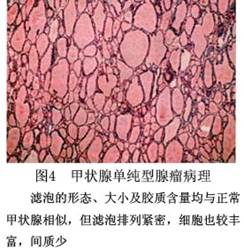 F.嗜酸细胞瘤:又称Hurthle细胞瘤。瘤细胞大,呈多角形,胞浆内含嗜酸颗粒,排列成条或成簇,偶成滤泡或乳头状(图5)。
F.嗜酸细胞瘤:又称Hurthle细胞瘤。瘤细胞大,呈多角形,胞浆内含嗜酸颗粒,排列成条或成簇,偶成滤泡或乳头状(图5)。 ②乳头状腺瘤:良性乳头状腺瘤少见,多呈囊性,故又称乳头状囊腺瘤。乳头由单层立方或低柱状细胞覆于血管及结缔组织来构成。细胞形态和正常静止期的甲状腺上皮相似。乳头较短,分支较少,有时见乳头中含有胶质细胞。乳头突入大小不等的囊腔内,腔内有丰富的胶质。瘤细胞较小,形态一致,无明显多形性和核分裂象。甲状腺腺瘤中,具有乳头状结构者有较大的恶性倾向。 ③不典型腺瘤:较少见。腺瘤包膜完整,质地坚韧,切面细腻而无胶质光泽。镜下细胞丰富,密集,常呈片块状、巢状排列,结构不规则,多不形成滤泡。间质甚少。细胞具有明显的异形性,形状、大小不一致,可呈长方形、梭形;胞核也不规则,染色较深,亦可见有丝分裂像,故常疑为癌变,但无包膜、血管及淋巴管浸润(图6,7)。
②乳头状腺瘤:良性乳头状腺瘤少见,多呈囊性,故又称乳头状囊腺瘤。乳头由单层立方或低柱状细胞覆于血管及结缔组织来构成。细胞形态和正常静止期的甲状腺上皮相似。乳头较短,分支较少,有时见乳头中含有胶质细胞。乳头突入大小不等的囊腔内,腔内有丰富的胶质。瘤细胞较小,形态一致,无明显多形性和核分裂象。甲状腺腺瘤中,具有乳头状结构者有较大的恶性倾向。 ③不典型腺瘤:较少见。腺瘤包膜完整,质地坚韧,切面细腻而无胶质光泽。镜下细胞丰富,密集,常呈片块状、巢状排列,结构不规则,多不形成滤泡。间质甚少。细胞具有明显的异形性,形状、大小不一致,可呈长方形、梭形;胞核也不规则,染色较深,亦可见有丝分裂像,故常疑为癌变,但无包膜、血管及淋巴管浸润(图6,7)。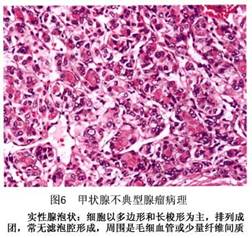

 浙公网安备
33010902000463号
浙公网安备
33010902000463号



